Pensamiento
"La selección de un antibiótico no es un Joan-Ramón Laporte
Resumen
Se realizó unIntroducción
LasEl origen de la palabra antibiótico proviene del griego anti que significa contra, y bios,
La
Sin embargo, la utilización de compuestos orgánicos para el tratamiento de enfermedades infecciosas es conocida desde la antigüedad. El hombre utilizó indistintamente extractos de plantas, productos de la colmena y aún el hongo de algunos
Paul Erlich,
En 1939, el bacteriólogo norteamericano René Bubos aisló la tirotricina, el
El comienzo real del tratamiento eficaz de infecciones
A principios de 1970, durante el
La acción del agente antibacteriano es lograda mediante los siguientes mecanismos de acción:
- Inhibición de la síntesis de la pared
celular
- Inhibición de la síntesis de proteínas
- Inhibición del metabolismo bacteriano
- Inhibición de la actividad o síntesis del ácido nucleico
- Alteraciones en la permeabilidad de la
membrana celular
En el inicio de la antibioterapia, fueron las resistencias a microorganismos comunes lo que condicionó la investigación y el
Desde entonces se han descubierto, comercializado y empleado una gran cantidad de principios activos dentro del
Creemos que el grupo de los antibióticos
En España se calcula que aproximadamente un 30% de los pacientes ingresados en un
En el Perú, los pocos estudios prospectivos realizados para evaluar las características de la prescripción hospitalaria de antimicrobianos indican, en la mayoría de los casos, que la prevalencia de prescripción de antimicrobianos en la población hospitalaria supera el 50%. 11
Los antibióticos constituyen un grupo denominado "problema", no sólo por los riesgos inherentes asociados a su uso, sino por el modo en que son prescritos y
Un tercio de las muertes que ocurren hoy en el
La aparición de resistencias bacterianas es un proceso biológico evolutivo, natural e inevitable, según la teoría darviniana. En
Las causas y epidemiología de las resistencias bacterianas no se conocen en profundidad. Independientemente de la facilidad que cada microorganismo tiene para disminuir su sensibilidad a los antibióticos, se han descrito numerosos factores influyentes, pero la evidencia científica indica que el consumo de antibióticos histórico y actual es el principal factor de riesgo para que los microorganismos desarrollen resistencias. De tal forma que el uso del cualquier antibiótico nuevo va a generar resistencias a sí mismo, aunque el impacto de cada familia de antimicrobianos no parece ser el mismo.14
En un estudio realizado en más de 400
El uso indiscriminado de los medicamentos puede producir
En Cuba no existen antecedentes de estudios multicéntricos de uso de antimicrobianos en hospitales, aspecto que fue incluido en un estudio de Prevalencia Nacional de Infecciones Nosocomiales en
En Venezuela existen pocos estudios sobre este
En nuestro Estado Barinas en la bibliografía revisada no existen estudios precedentes que evalúen la prescripción de este grupo farmacológico, mucho menos en nuestra misión;
Marco teórico
Los Estudios de Utilización de Medicamentos (EUM), son aquellos que forman parte de una disciplina de la Farmacología conocida como Farmacoepidemiología.16 Son estudios epidemiológicos descriptivos con los que se pretende determinar cuáles son los patrones, perfiles y otras características de la oferta, la prescripción, la dispensación, el consumo, el cumplimiento terapéutico y cualquier otra faceta relacionada con los medicamentos en una población determinada, con el objetivo de conseguir, mediante el análisis de los mismos, su uso racional.15La OMS los definió como el estudio de la comercialización, distribución, prescripción y uso de medicamentos en una sociedad, con acento especial en las consecuencias médicas,
La realización de los EUM se hace mediante alguno de los
El proceso de evaluación de cualquier
1.-La evaluación de los beneficios de los medicamentos, por ejemplo la evaluación cuantitativa y cualitativa de su eficacia.
2.- El estudio del riesgo de los medicamentos, tanto en estudios controlados como en condiciones normales de
3.- La evaluación del impacto de los tratamientos en la historia natural de la enfermedad y en la sociedad. 20
Cuando se va a seleccionar un antibiótico, han de tenerse en
Criterios para la elección de un antibiótico: al escoger un antibiótico que se ha de utilizar en un régimen terapéutico determinado, han de tenerse en cuenta la edad del enfermo, el
- Una persona anciana puede presentar una disminución de la función renal, que haría necesaria la prohibición de algunos medicamentos y el cálculo adecuado de la dosis a utilizar de otros, especialmente aquellos que tienen una excreción principalmente renal. Lo mismo sucederá en pacientes de cualquier edad portadores de una insuficiencia renal crónica.
- Debido a su toxicidad en las primeras edades de la
vida , las dosis de los antibióticos han de ser cuidadosamente calculadas teniendo en cuenta elpeso del niño.
- El cuadro clínico específico que
presente el enfermo es clave para la selección del antibiótico, pues la experiencia indica lamejor selección según el germen que con más frecuencia produce dicho cuadro.
- El sitio de la infección es importante porque el antibiótico escogido debe de llegar a él para poder actuar.
- El estado inmunitario influye grandemente. Un paciente con compromiso inmunitario es más débil y menos capaz de enfrentar y vencer la infección que una persona
sana bien nutrida. El déficit inmunitario es frecuente en los ancianos, en los bebedores, en los que utilizan asiduamente drogas, esteroides. Es clave en los portadores y enfermos de SIDA. En todos ellos se requieren dosis mayores y con frecuencia, la utilización de combinaciones de antibióticos.
- Escasos
medios diagnósticos.
- Poco acceso a información médica o
información médica inadecuada.
- Calidad de dispensación.
- Dificultades en el abastecimiento.
- Pacientes ya tratados.
- Información al paciente.
- Supersticiones y preferencias.
- Insuficiente formación terapéutica en pre y post grado.
- Divulgación e información farmacológica de laboratorios fabricantes.
- Formación inicial adecuada y reciclaje sistemático
- Mejoramiento de la
oferta de antibióticos
- Mejoramiento del suministro y
distribución
- Uso del
mapa microbiológico
- Confección de protocolos de trabajo.2, 3
En general, los Estudios de Utilización de Medicamentos pueden clasificarse en función del tipo de pregunta a la que responden. A grandes rasgos, hay EUM cuantitativos (analizan aspectos numéricos en relación con la utilización de los medicamentos y EUM cualitativos (analizan aspectos relacionados con la
En función de la manera cómo se aborda el problema del medicamento, se distinguen:
- Estudios de la oferta y del consumo: Describen los medicamentos que se utilizan y en qué cantidad.
- Estudios prescripción-indicación: Describen las indicaciones en las que se utiliza un determinado fármaco o grupo de fármacos.
- Estudios indicación-prescripción: Describen los fármacos utilizados en una determinada indicación o grupo de indicaciones.
- Estudios sobre la pauta terapéutica (o esquema terapéutico): Describen las características de utilización práctica de los medicamentos (dosis, duración del tratamiento, cumplimiento de la pauta, monitorización del tratamiento, etc.
- Estudios de factores que condicionan los hábitos de utilización (prescripción, dispensación, automedicación, etc: Describen características de los prescriptores, de los dispensadores, de los pacientes o de otros elementos vinculados con los medicamentos y su relación con los hábitos de utilización de los mismos.
- Estudios de consecuencias prácticas de la utilización: Describen beneficios, efectos indeseados o costos reales del tratamiento farmacológico; también pueden describir su relación con las características de la utilización de los medicamentos.21, 22, 23
El problema del uso irracional o no racional es la utilización de medicamentos de un modo no acorde con la definición anterior de uso racional. En todo el mundo, más del 50 % de todos los medicamentos se recetan, se dispensan o se venden de forma inadecuada. Al mismo tiempo, alrededor de un tercio de la población mundial carece de acceso a medicamentos esenciales y el 50 % de los pacientes los toman de forma incorrecta.
Los siguientes son algunos tipos frecuentes de uso irracional de medicamentos:
- Uso de demasiadas medicinas por paciente (polifarmacia).
- Uso inadecuado de medicamentos antimicrobianos, a
menudo en dosis incorrectas para infecciones no bacterianas.
- Uso excesivo de inyecciones en casos en los que serían más adecuadas formulaciones orales.
- Recetado no acorde con las directrices clínicas.
- Automedicación inadecuada, a menudo con medicinas que requieren
receta médica.24
Esto unido a las repercusiones que puede plantear un uso inadecuado sobre la modulación de la flora microbiana en el hospital, con un aumento de las resistencias microbianas, y la generación de sobreinfecciones entre otros efectos, justifica sobradamente el interés de seleccionar este grupo de fármacos para la realización de estudios de utilización de medicamentos.25
A continuación haremos referencia de algunos aspectos relacionados con los antibióticos que serán objeto de este estudio.
- CEFALOSPORINAS.
Formas de presentación: disponibles en nuestro cuadro básico Cefalexina: Cápsulas de 500 mg. Suspensión oral 125 mg/5ml. Cefazolina: Bulbo de 1g Cefotaxima: Bulbo de 1g. Ceftriaxona: Bulbo de 1g. Constituyen un numeroso grupo de antibióticos que pertenecen a la familia de los betalactámicos, los que reúnen ciertas características que los destacan: ser altamente activos, con amplio espectro de acción, de fácil administración y escasa toxicidad, se clasifican clásicamente en "generaciones", en base al espectro de actividad para gérmenes grampositivos y gramnegativos.
Las de primera generación son para administración oral y parenteral. Las orales son Las de
Las de tercera generación suelen resultar más eficaces in vitro frente a los bacilos gramnegativos y frente a los
Las de cuarta generación de incluyen el cefepime y el cefpirone ambas de administración parenteral tienen un extenso espectro de acción comparadas con las de tercera generación y tienen una gran estabilidad contra Beta-lactamasas, pero igualmente que las de segunda no contamos con ella por tanto no nos referiremos a las mismas.
Farmacocinética: En cuanto a las vías de administración, la absorción por
Difunden y penetran bien en los tejidos y fluidos corporales, aunque ninguna de las cefalosporinas de 1ª generación o de uso oral alcanzan niveles terapéuticos en LCR. De las de 2ª generación sólo cefuroxime llega a esos niveles, aunque es menos eficaz que ceftriaxona o cefotaxime para el tratamiento de meningitis. Ceftriaxona, cefotaxime, ceftazidima y ceftizoxima penetran bien las meninges inflamadas, alcanzando niveles terapéuticos.
La mayoría de cefalosporinas tienen una corta vida media por lo que deben ser administradas cada 6 u 8 horas. Cefazolina tiene una vida media mayor. Ceftriaxona es la cefalosporina de mayor vida media por lo que puede ser administrada en dosis diaria
La mayoría de las cefalosporinas se excretan incambiadas por vía urinaria, aunque 15 a 20% lo hacen bajo forma metabolizada e inactiva. No así ceftriaxona y cefotaxime. Ceftriaxona tiene una
Las dosis de ceftazidima, cefotaxima y ceftizoxima deben ser ajustadas en casos de insuficiencia renal moderada o severa. En cambio ceftriaxona y cefoperazone requieren modificaciones de las dosis en casos de
Indicaciones: Meningoencefalitis aguda supurada causada por (S. pneumoniae, N. meningitidis y H. influenzae) Ceftriaxona 2 g. i.v. c/12 h, o Cefotaxima 2 g. i.v. c/6h, durante 7 a 12 dias.
Endocarditis infecciosa, si se sospecha S. viridans, S. bovis o Enterococcus faecalis, el plan empírico de elección es penicilina G cristalina + gentamicina. Ceftriaxona o cefotaxime son antibióticos de alternativa para las 2 primeras etiologías. Si la sospecha es de gérmenes del grupo HACEK (Haemophilus, Actinobacillus, Cardobacterium, Eikennella, Kingella) la elección es ceftriaxona 2g. i.v. c/24 h.
Neumonía aguda comunitaria (NAC): Según guías
a) NAC leve a moderada, con sospecha de ser bacteriana, sin
b) Si el paciente procede de Casa de Salud, es alcoholista, diabético, fumador o si la NAC tiene
Infecciones respiratorias altas: Fallas en el tratamiento con penicilina o recurrencias de faringitis estreptocócicas, sinusitis, otitis media aguda, bronquitis aguda bacteriana o exacerbación de bronquitis crónica. Cefalosporina de 2ª generación o de 3ª generación en EPOC grave o si se aísla germen gram negativo de mayor resistencia.
Infección urinaria por gérmenes sensibles. Cefazolina es sumamente eficaz en el tratamiento de la sepsis urinaria al inhibir a la Escherichia Coli; Proteus Mirabilis y Klebsiella Pneumoniae. Especialmente indicada en la
Infecciones abdomino-pélvicas. Cefalosporinas de 3ª generación + metronidazol, es una de las opciones terapéuticas empíricas.
Enfermedades de transmisión sexual: Gonococia. Ceftriaxona 125 a 250 mg. i.m. en dosis única.
Infecciones de piel y partes blandas, en impétigo, ántrax,
Profilaxis quirúrgica, cefazolina y otras cefalosporinas de 1ª generación son recomendadas para profilaxis en la mayoría de cirugías: ginecológica, ortopédica, cardiotorácica, gastrointestinal.26, 27, 28, 29
- AMINOCLUCÓSIDOS
Amikacina Sulfato: Bulbo 500 mg
Gentamicina Sulfato: Ampolletas 10 y 40 mg/ml
Los aminoglucósidos son muy activos frente a bacilos gramnegativos aerobios, incluyendo Pseudomonas aeruginosa, Acinetobacter spp. y algunos otros no fermentadores nosocomiales. Gentamicina, y Amikacina generalmente tienen una actividad similar frente a enterobacterias y Pseudomonas; gentamicina es más activa contra algunas especies de Serratia.
Su actividad es menor frente a bacterias grampositivas como algunas cepas de Staphylococcus. Habiendo otros antibióticos más activos y menos tóxicos no está indicado usar aminoglucósidos en monoterapia contra este germen, pero sí asociado por su actividad sinérgica. Staphylococcus spp. resistentes a meticilina también lo es a los aminoglucósidos. S. pneumoniae y S. pyogenes son resistentes. La asociación de penicilina o ampicilina + gentamicina tiene efecto sinérgico y es útil en infecciones por Enterococcus. Lo mismo puede
Farmacocinética: Amikacina: La absorción por vía intramuscular es completa y rápida. La vida media del fármaco es de alrededor de
Gentamicina: La absorción por vía gastrointestinal es pobre y se elimina en su totalidad por las heces, luego de su administración intramuscular se alcanzan concentraciones plasmáticas máximas, en 30 a 90 minutos. Cuando se administra por vía IV, después de un corto período, alcanza concentraciones plasmáticas similares a las obtenidas después de la administración IM. En LCR llega al 20% de la concentración plasmática, únicamente cuando las meninges están inflamadas. En las secreciones, la concentración es moderada, mientras que en el líquido pleural y sinovial logra concentraciones del 50% al 90%, la eliminación se realiza por los riñones y la vida media de es de dos a tres horas pero puede llegar a 24 o 48 horas, en pacientes con alteraciones renales.
Indicaciones: Amikacina: Infecciones serias de aparato respiratorio, sistema nervioso central (meningitis), aparato osteomuscular, piel, tracto urinario, intra abdominales (peritonitis) y pacientes con quemaduras e infecciones post operatorias (cirugía vascular) causadas por: especies de Proteus indol positivo y negativo, Escherichia coli, especies de Pseudomonas, Providencia, Klebsiella, Enterobacter, Serratia y Acinetobacter (Mima-Herellea).
Septicemia incluyendo sepsis neonatal
Terapia inicial ante el conocimiento o sospecha de infección por estafilococo o bacterias Gram negativas.
En las infecciones mixtas causadas por estafilococos sensibles y bacterias Gram negativas.
En infecciones por especies susceptibles de Staphylococcus en pacientes alérgicos a antibacterianos menos tóxicos.
Gentamicina: Infecciones intrahospitalarias severas causadas por enterobacterias o P. aeruginosa, en instituciones donde el nivel de resistencia es bajo, Infección de las vías urinarias, neumonías, meningitis, peritonitis, infecciones por organismos Gram positivos, sepsis, infecciones focalizadas. Asociada a betalactámicos o glucopéptidos se indican para tratar las endocarditis infecciosas por S. viridans o Enterococcus faecalis, Staphylococcus spp., Corynebacterium spp.
Para tratar la brucelosis se le asocia a tetraciclinas. Para infecciones por Lysteria monocitogenes se asocia a ampicilina.29, 30, 31, 32
- CIPROFLOXACINO
Formas de presentación: Tableta 250 mg, Bulbo 200 mg x 100 mL.
Farmacocinética: Alrededor del 70 % es absorbida después de la administración oral. Alimentos retardan la tasa de absorción, pero no la magnitud. Los niveles pico en sangre/suero ocurren dentro de 1 a 2 horas después de la dosis oral. Unión a proteínas plasmáticas: 20 a 40 %. Los niveles en el líquido cefalorraquídeo son alrededor del 10 % de los niveles en Indicaciones: Alternativa en las infecciones moderadas por bacterias gramnegativas susceptibles, principalmente adquiridas en el hospital, resistentes a otros antimicrobianos. Infecciones urinarias por E. coli, Enterobacter, Klebsiella, Proteus mirabilis, Pseudomonas aeruginosa, Haemophilus influenzae, Providencia, Serratia, Citrobacter, Estafilococo saprofítico y Enterococcus fecalis. Prostatitis por E. Coli y Proteus mirabilis. Infecciones respiratorias altas o bajas ocasionadas por Streptococcus pneumoniae, Pseudomonas aeruginosa, Klebsiella pneumoniae, Haemophylus influenzae, Moraxella catarralis. Infecciones intraabdominales complicadas por E. Coli, Klebsiella, Proteus mirabilis, Pseudomonas aeruginosa, Bacteroide fragilis. Infecciones de piel y osteomioarticulares por gérmenes sensibles. Infecciones gastrointestinales por E. coli enterotoxigénica, Shigella, Campylobacter jejuni. Fiebre tifoidea multirresistente. Gonorrea no complicada. Chancroide. Profilaxis de la meningitis por meningococo. No posee una actividad confiable contra cocos grampositivos (estreptococo, incluyendo enterococo y cepas de estafilococo), Chlamydia y Mycoplasma, es nula contra anaerobios y Treponema pallidum.34
- PENICILINAS
Naturales: Penicilina G sódica (cristalina): Bulbo 1 000 000 U, Penicilina G procaínica (rapilenta): Bulbo 1000 000 U (200 000 U de cristalina y 800 000 de procaínica)
Semisintéticas: Amoxicilina: Cápsula 500 mg, Suspención oral 125 mg/5 ml (aminopenicilina), Oxacilina: Cápsula 250 mg (p. isoxazólica)
Son antibióticos betalactámicos, las naturales son sensibles a cocos gram positivos y negativos. S. pyógenes, S. millerii, la mayor parte de S. pneumonieae. Frente a enterococos es bacteriostático. Los estafilococos son resistentes >90%. Son sensibles los clostridios, B. anthracis, L. monocitogenes, Actinomyces propionibacterium, N. meningitidis, N gonorrhoeae, las espiroquetas (T. pallidum, leptospiras y Borrellias). P. multocida, B. pertussis. Son resistentes las enterobacterias, B. frágilis, Rickettsia, micoplasma y nocardias.
Aminopenicilinas e Isoxazólica: No son objetivo de nuestro estudio.
Farmacocinética: Es muy variada, ya que las modificaciones moleculares les confieren ciertas particularidades dependientes de su grupo; más a modo general tienen escaso volumen de distribución, su eliminación es predominantemente renal asociada a un parcial metabolismo hepático. Las naturales se caracterizan por su gran inestabilidad al medio ácido por lo que no se recomiendan por vía oral. La sódica tienen una biodisponibilidad de un 20%, vida media de 30 minutos, fijación protéica del 60%; mientras que la procaínica tiene menor biodisponibilidad, igual fijación protéica pero mayor vida media de hasta 6 horas.
Indicaciones: Las penicilinas naturales mantienen hasta la actualidad su indicación en infecciones causadas por estafilococos sensibles a penicilina, estreptococo beta hemolítico, neumococos, neiserias y anaerobios sensibles. Gangrena gaseosa, endocarditis, neumonía necrosante y de la comunidad, tétanos, ántrax, difteria, leptospirosis, actinomicosis, botulismo y sífilis del SNC. Además de faringitis y erisipela.35
- Tratamiento de la amigdalitis aguda.
El resurgimiento de las complicaciones graves de la infección estreptocócica plantea la necesidad de conseguir una erradicación bacteriológica. Tras el tratamiento con penicilina, el índice de fracasos microbiológicos, es decir, pacientes que tras el tratamiento son portadores sintomáticos, ha ido aumentando, cifrándose con respecto al Estreptococo beta-hemolítico en hasta un 25-30 %, esto aún habiendo utilizado dosis y
Por todo esto, en áreas donde las tasas de resistencia son elevadas (España y Francia) y en pacientes propensos a infecciones recidivantes, deben de considerarse otras alternativas antibióticas a la penicilina.
Se han apuntado diversas causas del fracaso microbiológico de la penicilina frente a estreptococo pyogenes:
- Insuficientes concentraciones de penicilina en el foco de infección, que puede deberse a incumplimiento terapéutico, déficit de absorción intestinal y poca penetración en el tejido amigdalar.
- Acción de las betalactamasas, degradan la penicilina en el foco infeccioso impidiendo que ésta haga su efecto. Estas enzimas son producidas por diversos gérmenes de la flora orofaríngea autóctona, denominados patógenos indirectos, como la P melanogénica, S. Aureus, H. Influenzae o N. Catarrhalis, y que protegen así a otros gérmenes como el Estreptococo beta-hemolítico A, de la acción de la penicilina. El uso de penicilina incrementa las especies productoras de betalactamasas, las cuales son responsables de recaídas tempranas y facilitan las recurrencias de las infecciones contribuyendo así a que cada
- La administración repetida de penicilinas u otros betalactámicos, produce una selección de cepas productoras de betalactamasas y una destrucción de parte de la flora protectora normal de la faringe. Así se ha comprobado que la penicilina tiene una gran capacidad de destruir cepas de estreptococos alfa-hemolíticos que son protectores frente a la invasión de beta-hemolíticos.
- Existencia de cepas de Estreptococos tolerantes a la penicilina.
- Tratamiento con penicilina de fiebre reumática producidas por otros gérmenes distintos del estreptococo y a los que ella no es sensible, o bien existencia de cepas estreptocócicas muy virulentas.
- Tratamiento en pacientes con déficit inmunológicos.
Dosis a utilizar:
_ Oral: es preferible a la intramuscular por no ser dolorosa y conllevar menor riesgo de anafilaxias, mientras que la eficacia clínica y bacteriológica es similar para ambas vías.
Penicilina V oral: 95% de efectividad con respecto a la intramuscular. 125 mg = 200.000 U.I. Se ha de administrar durante 10
_ Inyectable: Penicilina G, 400.000 a 1.000.000 U.I. diarias durante 10 días, poniendo luego un inyectable de penicilina benzatinica, cuando se quiera hacer profilaxis de fiebre reumática a dosis de: 600.000 U.I. en niños con menos de 30 Kg. y 1.200.000 U.I. en niños con más de 30 Kg. y adultos.
La ventaja que presenta la vía intramuscular es que asegura mejor que la oral el cumplimiento del tratamiento.
Amoxicillina: ofrece algunas
Dosis: 15 mg/ Kg/ cada 8 horas durante siete días, y hasta diez días en casos recurrentes.
Amoxicilina + clavulánico + sulbactán: con la asociación de uno de estos dos fármacos a la amoxicilina se consigue soslayar el problema de las resistencias planteado por las betalactamasas, presentando además un espectro de acción que engloba a la gran mayoría de los microorganismos integrantes de la flora faríngea aerobia y anaerobia. La relación eficacia/precio es muy buena. Se aconseja su uso cuando se pretende erradicar el estado de portador faríngeo de estreptococo y evitar la recidiva de la infección.
Cefalosporinas: Constituye el grupo con mayor eficacia, tanto clínica como bacteriológica, y que mejor se ajusta a las condiciones exigidas por presentar una gran biodisponibilidad frente a betalactamasas o cefalosporinasas y una buena tolerancia.
No estarían indicadas las de primera ni las de tercera generación. Las de primera al poder ser inhibidas por betalactamasas y las de tercera deben de reservarse para otras situaciones, por el impacto negativo que tienen sobre la flora entérica y por su excesivo espectro con el consiguiente peligro de resistencias. En algunos casos poseen
Dosis: cefuroxime axetilo, 250 mg/ 12 h. (20 mg/ kg), durante 10 días.
Como el restos de los betalactámicos han de administrarse durante 10 días, pues sólo así se consigue una erradicación bacteriana satisfactoria, si se administran durante menos días las posibilidades de erradicación bacteriana son menores, pudiendo
Macrólidos: Existe la costumbre de utilizarlos sólo cuando el paciente es alérgico a betalactámicos, si bien cumplen con muchos de los criterios exigidos. En los pacientes alérgicos a penicilina también se han utilizado sulfamidas y tetraciclinas.
Se caracterizan por:
- Presentar un definido tropismo por el tejido respiratorio y linfoide, consiguiendo mayor concentración antibiótica en el tejido que en el suero. Cuando se trata de combatir microorganismos intrabacterianos su administración adquiere más
- Son resistentes a betalactamasas, pudiéndoles reprochar su resistencia a algunas cepas de H influenzae y S. Pyógenes en diversas partes del mundo.
- Los gérmenes grampositivos producen una enzima que cataliza la metilación de los residuos de adenosamina en sus ribosomas. Este mecanismo es el responsable de la aparición de resistencias de este grupo bacteriano frente a macrólidos, ya que estos son incapaces de inhibir los ribosomas metilazos. La duración del tratamiento con algunos macrólidos ha de ser igualmente de 10 días si se quiere ser
- Macrólidos propiamente dichos: Eritromicina y lincomicina han dejado de estar indicado en estos procesos pues en los últimos años han aumentado sus fracasos en la erradicación del S Pyogenes, pudiendo llegar hasta el 60 %.
- Josamicina.
- Claritromicina.
- Midecamicina: dosis de 35 mg/Kg/ día.
- Claritromicina.
- Roxitromicina: tiene una buena absorción por vía oral, una distribución intratisular e intracelular aceptables, una prolongada vida media de eliminación y perfiles de baja acumulación e interacción. Dosis: 125 mg/ 12 horas.
- Azalidos: Azitromicina.
- Clindamicina (Lincosaminas): por su gran eficacia frente a grampositivos y anaerobios se ha de tener en cuenta como una posible elección cuando otros antibióticos no resuelven la situación clínica en casos particularmente resistentes, recidivas o complicaciones. No es inhibida por las betalactamasas.
- Cetólidos: La Telitromicina es una buena alternativa a los betalactámicos para erradicación del estreptococo beta hemolítico A. Activo frente a aerobios grampositivos y negativos.36
- Infección del tracto urinario (ITU).
En la etiología de las ITU más del 95 % de los casos tiene un
Durante el embarazo los agentes causantes de ITU son los mismos en frecuencia que los hallados en las mujeres no embarazadas; sin embargo, es posible
En el caso de la ITU complicada y nosocomial, la E. coli sigue siendo el principal agente causante, pero la
Tratamiento de las ITU: En el caso de las pielonefritis no complicadas, la terapia oral debería ser considerada en los pacientes con síntomas leves a moderados, que no tienen condiciones mórbidas concomitantes y que pueden tolerar la vía oral. Debido a que la E. coli viene mostrando una resistencia cada vez más creciente a la ampicilina, amoxicilina y a las cefalosporinas de primera y segunda generaciones, estos agentes no deberían ser usados para el tratamiento empírico de la pielonefritis. En estos casos, el tratamiento empírico con fluoroquinolonas es de elección porque son útiles tanto en la ITU complicada como en la no complicada; las más usadas son la ciprofloxacina y la norfloxacina. Sin embargo, el uso de fluoroquinolonas como terapia de primera
Otros autores recomiendan otros esquemas en las ITU no complicadas como el que se muestra en la siguiente
Esquemas de tratamiento farmacológico para infección de tracto urinario:´

* En pacientes con infecciones recurrentes (tres o más episodios en un año) 40
- Infecciones Respiratorias Agudas (IRA). Neumonía y Bronconeumonía.
El número de organismos resistentes ha aumentado en los últimos años debido al sobre uso de los antibióticos en la agricultura y en la
El enfoque del tratamiento de un paciente con una neumonía adquirida en el medio extrahospitalario se realiza en la mayoría de las
- Prevalencia de patógenos en la comunidad.
- Grupo etáreo.
- Enfermedades subyacentes o predisponentes.
- Grupo 1: pacientes menores de 65 años sin comorbilidad de
manejo ambulatorio (EPOC, diabetes mellitus, alcoholismo, insuficiencia renal, insuficiencia hepática, insuficiencia cardíaca, desnutrición, enfermedades neoplásicas)
- Grupo 2: pacientes mayores de 65 años y/o con comorbilidad de manejo ambulatorio.
- Grupo 3: pacientes hospitalizados en
sala de cuidados generales que tienen criterios de gravedad moderada.
- Grupo 4: pacientes con neumonía comunitaria grave que deben ser manejados en la Unidad de Cuidados Intermedios o Intensivos.
- No ingresar.
- Ingresos cortos. Comenzar tratamiento parenteral los 2 ó 3 primeros días y cuando se observe mejoría clínica, egresar y continuar tratamiento por vía oral.
1. Paciente con enfermedad subyacente no significativa.
Las drogas de elección, con un espectro limitado, pero adecuado, son:
- Penicilina G sódica 1000 000- 5 000 000 U c/6 u 8h luego procaínica 600 000- 1 200 000 U c/12-24h
- Ampicillín 500 mg c/8h por 7-10 días
2. Paciente con enfermedad subyacente severa o mayor de 60 años.
- Ampicillín con Sulbactán 500 mg c/8 h por 7-10 días
- Amoxicillina con ácido clavulánico 500 mg c/8h por 7-10 días
3. Paciente con neumonía severa o rápidamente progresiva
En este grupo se comienza el tratamiento sin consideraciones respecto al grupo etáreo. Se sugiere comenzar el tratamiento con cefalosporinas de segunda o tercera generación (cefuroxime, cefotaxime 1g i.v c/8h, ceftriaxona 1-2g/día i.v) o penicilinas con inhibidores de betalactamasas (ticarcilina + ácido clavulánico) y a una de las 2 opciones anteriores añadir eritromicina 1 g i.v c/6 h. Esta asociación se justifica por la posibilidad de cuadro atípico, ya sea por Legionella pneuomóphila o Mycoplasma pneumoniae.42, 43
- Linfangitis Agudas
Esta constituye una
Son causadas frecuentemente por Streptococcus pyogenes (estreptococos b-hemolíticos del grupo A), Staphylococcus aureus, Escherichia coli, Pseudomonas aeruginosa).44
Tratamiento: Penicilina G procaínica (Rapilenta): 1 000 000 U c/12 horas por 7 días, de ser alérgico a la penicilina, puede usarse sulfas, eritromicina ó antibióticos de amplio espectro. En caso de crónica recidivante usar penicilina benzatínica.45, 46
- Endocarditis infecciosa.
Tratamiento empírico: Penicilina G 2 000 000 U IV c/4 horas más oxacilina 12g/día más gentamicina 3 mg/kg/día.
- Staphylococcus aureus: Oxacilina 12 g/día intravenosamente o vancomicina 1 g cada 12 horas IV por cuatro
semanas .
- Staphylococcus
epidermis : Vancomicina 1g IV cada 12 horas por cuatro semanas más rifampicina 600 mg/día por vía oral por cuatro semanas.
- Bacilos gram-negativos: La combinación de un betalactámico (ceftriaxona) más un aminoglucósido es lo
ideal .
- Streptococo viridans: Penicilina G sódica cristalina (10 a 20 millones de unidades/día) solo o en combinación con un aminoglucósido el cual se utiliza durante las dos primeras semanas. En caso de alergia a la penicilina se utiliza ceftriaxona 2 g/día o vancomicina 15 mg/kg IV sin exceder 1 g cada 12 horas.
- Enterococos: Penicilina G sódica cristalina (10 a 20 millones de unidades/día o ampicilina 8 g/día) IV o vancomicina 1g cada 12 horas más gentamicina 1 mg/kg IV cada 8 horas.
- Hongos: Anfoterericina B, 0,5 mg/kg/día más recambio valvular en todos los casos.47, 48
Objetivos
Objetivo General:Caracterizar el tratamiento con antibióticos parenterales que forman parte del cuadro básico de la Misión Médica Cubana en Venezuela en el tratamiento de las enfermedades infecciosas en el Centro Médico de Diagnóstico Integral Mijagua. Julio-Diciembre 2008.
Objetivos Específicos:
- Determinar la distribución por edad y sexo de los pacientes que fueron tratados con medicamentos antibióticos.
- Determinar las patologías infecciosas de mayor prescripción con antibióticos.
- Definir la calidad de la prescripción de los antibióticos según los diagnósticos más frecuentes.
Material y método
Se realizó un estudio observacional, descriptivo, deEl universo y
Para la recolección de la información se revisaron el 100 % de las historias clínicas de los pacientes ingresados en este período, donde recolectamos los
La prescripción se evaluó mediante un patrón de referencia a partir de revisiones bibliográficas que reflejaban diversas pautas o normas de tratamiento para estas infecciones las cuales se diagnosticaron mediante el método empírico atendiendo a la anamnesis, examen
Operacionalización de las variables
< 20 20 - 29 |
|
|
- 60 y más |
- Sexo: Cuantitativa ordinal, dicotómica. Según sexo biológico.
- Tipo de diagnósticos: Cualitativa, nominal, politómica. Todos los diagnósticos para los que se prescribieron los fármacos referidos en las historias clínicas.
- Calidad de la prescripción con relación a la impresión diagnóstica. Empleando las categorías de:
- Adecuada: si el tratamiento es alguno de los mencionados, según la bibliografía revisada, de acuerdo a la patología presentada por el paciente.
- No Adecuada: si el caso
cumple al menos una de las siguientes categorías: Dosificación excesiva, Dosificación escasa, Duración excesivamente prolongada, Duración excesivamente corta, Administración de antibiótico en casos no indicados ( Infecciones de origen viral, abscesos superficiales que pueden ser drenados, diarrea con ausencia desangre , etc)
- Valorando la sensibilidad del presunto germen infectante.
- La localización de la infección.
- Que el fármaco seleccionado alcance y mantenga concentraciones efectivas en el sitio afectado.
La
Análisis y discusión de los resultados
La introducción de los antibióticos en 1940 representó uno de los mayores avances médicos de todos los tiempos, sin embargo las enfermedades infecciosas siguen siendo la causa más frecuente de consulta en la atención primaria donde se realiza el 92% de la prescripción de los antibióticos.16Tabla 1: Distribución de los pacientes según grupo de edad y sexo. Mijagua. Julio-Diciembre 2008

Fuente: Historias clínicas de pacientes ingresados.
En la tabla 1 donde mostramos la distribución de los pacientes ingresados en la sala de observación y terapia del CMDI Mijagua I según grupo de edad y sexo, podemos apreciar que el mayor número de casos los aportó la edad de 60 y más con 32 casos para un 38.1%.Este aspecto guarda relación con la alta morbilidad del anciano, muy ligadas a enfermedades infecciosas de tipo respiratoria baja. Cuando analizamos estudios de prevalencia europeos, vemos que también son los ancianos los que predominan.50, 51, 52 Coincidiendo el nuestro con otros estudios realizados donde las infecciones se presentan con mayor frecuencia en ambos extremos de la vida, etapas en las que el individuo está más expuesto ya que las condiciones del sistema inmunológico ya sea por inmadurez o por deterioro así lo condicionan lo cual ha sido ampliamente demostrado por muchos autores en diversas latitudes.53
Por otra parte vemos que predominó el sexo femenino con el mayor número de pacientes ingresados (49 casos) representando el 58.3% del total, coincidiendo nuestra incidencia con otros estudios reportados.54, 55, 56, 57 Además es necesario destacar que existe un número mayor de enfermedades infecciosas que por diversos factores afectan con mayor frecuencia al sexo femenino como son: las infecciones del aparato genitourinario urinario, las infecciones posparto, las enfermedades de transmisión sexual, etc.; factores que condicionan este comportamiento.58, 59
Es posible que entre los adultos, el menor porcentaje de varones puede
Tabla 2. Distribución de pacientes según antecedentes patológicos personales. Mijagua. Julio-Diciembre 2008
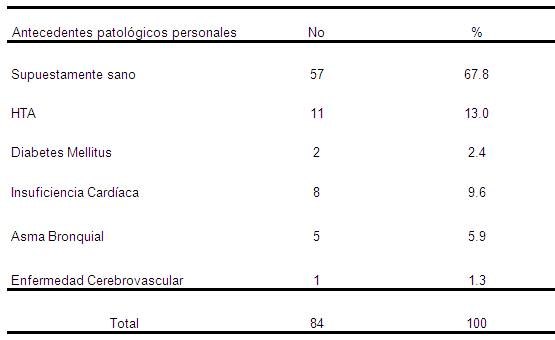
Fuente: Historias clínicas de pacientes ingresados.
En la tabla 2 donde relacionamos los antecedentes patológicos personales observaremos que del total, 27 pacientes tenían asociada al menos una patología crónica, siendo la HTA su máximo exponente; aunque el mayor número de ingresos los aportaron los pacientes supuestamente sanos (57 casos) para un 67.8% aunque el no tener una patología crónica no los eximió de La presencia o no de enfermedad de base es de gran importancia en la valoración inicial de un paciente. Así
Tabla 3. Distribución de enfermedades infecciosas donde se prescribieron antibióticos parenterales. Mijagua. Julio-Diciembre 2008
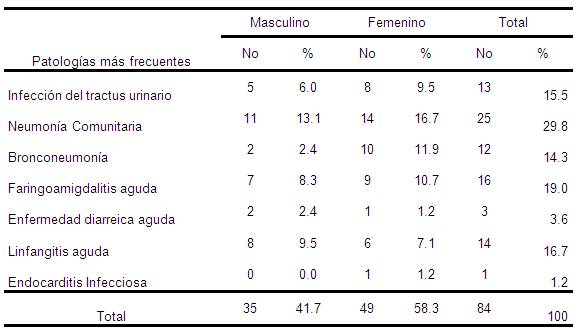
Fuente: Historias clínicas de pacientes ingresados.
Al Las enfermedades del sistema respiratorio, representan una de las primeras causas de atención médica en todo el mundo, tanto en la consulta ambulatoria como en la internación, además se encuentran entre las primeras causas de mortalidad en los menores de 5 años y 65 años y más, principalmente por neumonías, bronquitis e influenza, aparte de otras infecciones como faringitis y otitis, que representa las primeras causas de consulta.61 Siendo estos hallazgos similares a los encontrados en nuestro estudio.
Del Mar Martín afirma en su investigación que aunque no existen datos fidedignos se podría afirmar que de cada tres visitas en la medicina ambulatoria, al menos una de ellas es debida a esta patología, encontrando un 14.25% de incidencia de las IRA, siendo las faringitis y las neumonías las más frecuentes60, coincidiendo esto con nuestros resultados.
En Cuba la morbilidad por estas enfermedades muestra un índice
Tabla 4. Prescripción de antibióticos parenterales según grupo terapéutico. Mijagua. Julio-Diciembre 2008.
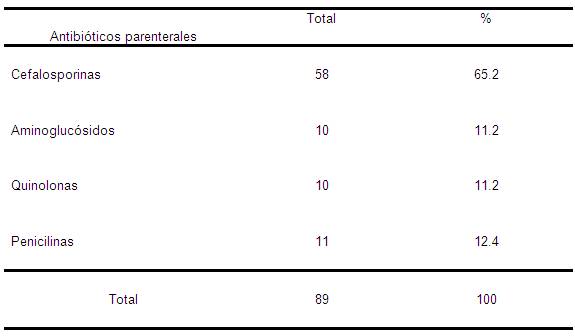
Fuente: Historias clínicas de pacientes ingresados.
En la tabla 4 exponemos los antibióticos parenterales por grupos terapéuticos que forman parte del cuadro básico de la misión Barrio Adentro para el uso de las salas de Observación y Terapia, los cuales son el objeto principal de nuestro estudio. Del total de 84 pacientes con patologías infecciosas se utilizaron antibióticos parenterales en 89 ocasiones, esto fue debido a que hubo patologías en que fue necesario simultanear dos antibióticos por el posible agente causal o pacientes que por evolución tórpida se le debió cambiar el inicial por otro de mayor espectro. Dentro de ellos vemos que el grupo de las cefalosporinas ocupan el primer lugar con el 65.2%, siguiéndole en orden decreciente, pero sin diferencias apreciables las penicilinas (12.4%), quinolonas (11.2%) y aminoglucósidos (11.2%).
Encontrando correspondencia con un trabajo realizado en Cuba, en el Hospital General de Ciego de Ávila, donde se demostró una preferencia marcada por las cefalosporinas, seguida de las quinolonas.63
No correspondiéndose con el estudio de Cobos García y colaboradores donde las penicilinas ocupan el primer lugar con el 30% de utilización, seguido de cefalosporinas con 20% 25, sin embargo si se corresponde en tercero y
Discrepando igualmente de otros autores donde por grupos terapéuticos, el más consumido fue el de las penicilinas, seguido de los macrólidos, cefalosporinas y quinolonas.10,
Aunque las penicilinas ocupan el segundo lugar nos
Las IRA son la segunda causa para la cual los antibióticos son utilizados cada año, y constituyen el 10 % de los medicamentos indicados anualmente en los servicios ambulatorios, a pesar de las sólidas evidencias sobre el inapropiado uso de los mismos. Esta conducta persiste como un serio problema en el mundo entero.
Tabla 5. Indicación de las Cefalosporinas según prescripción del Antibiótico Parenteral. Mijagua. Julio-Diciembre 2008.
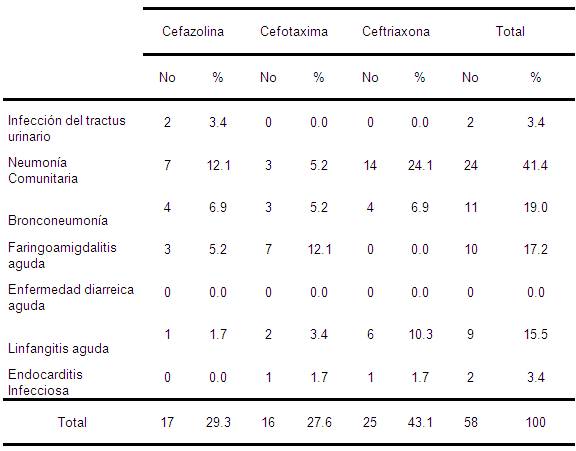
En la tabla 5 se relaciona el uso de las cefalosporinas con que contamos, una de 1a generación (Cefazolina) y dos de 3a (Cefotaxima, Ceftriaxona). En orden decreciente fue la más usada Ceftriaxona (43.1%), seguida de Cefazolina y Cefotaxima, las cuales no tuvieron mucha diferencia en las veces que fueron usadas con 17 y 16 ocasiones para un 29.3% y 27.6%, respectivamente.
El 88.3% de las prescripciones de cefazolina bbo estuvieron adecuadas según sus indicaciones, Cefotaxima bbo de 16 prescripciones, 10 fueron inadecuadas para un 62.5% y Ceftriaxona bbo 14 inadecuadas para un 56%.
Las IRA fueron las responsables de la mayor prescripción. La preferencia marcada por la ceftriaxona (43.1%), puede deberse a que dentro de las primeras causas de prescripción se encontró la neumonía y por ser el diagnóstico microbiológico impreciso en un tanto por ciento elevado de los casos la
Streptococcus pneumoniae continúa siendo el agente causal más frecuente de las neumonías, los betalactámicos son los agentes de elección, y dentro de ellos la penicilina G, con un espectro limitado, pero adecuado.10, 21, 42, 51 Una revisión holandesa de las normas de tratamiento de las infecciones pulmonares comunitarias, recomienda el uso de penicilinas en las zonas con baja incidencia de neumococos resistentes.66 Otros protocolos recomiendan el uso de una combinación de betalactámicos (cefalosporina de 3a generación) y macrólidos en el manejo empírico de las IRA bajas adquiridas en la comunidad.51 Actualmente, en el mayor de los casos, se siguen directrices de tratamiento basadas en la clasificación por categorías (I-IV).67 Estas recomendaciones se basan fundamentalmente al aumento en la resistencia a penicilina en cepas de S. pneumoniae, lo que complica la terapéutica de las infecciones severas causadas por esta bacteria, conduciendo a un potencial fracaso el tratamiento de dichas infecciones. Esto llevó a considerar, en la década de los años 80, el uso de cefalosporinas de espectro extendido (ceftriaxona, cefotaxime) como terapia inicial en el tratamiento de infecciones causadas por neumococos con resistencia intermedia o alta resistencia a la penicilina; en esa época los neumococos se comportaban como uniformemente sensibles a las cefalosporinas. Sin embargo, actualmente son muchos los informes a nivel internacional sobre resistencia de los neumococos a las cefalosporinas. En Venezuela se registra una resistencia a la penicilina de 32.4% en un estudio realizado en 35 hospitales en el período Julio 2001-2002, no obstante se debe mencionar la mayor resistencia en hospitales grandes (más de 500 camas), fenómeno generalmente asociado a hospitales universitarios, donde es relevante la frecuencia de contactos de persona a persona. Este último punto explicaría en parte, los menores porcentajes de resistencia en infecciones nosocomiales provenientes de clínicas
Por otra parte muchos autores plantean que las cefalosporinas de 3a generación deben reservarse para las neumonías severas y graves o las adquiridas dentro del hospital, pues con su uso excesivo se corre el riesgo de seleccionar cepas resistentes 43, 51, 65, 69, 70; así como para el tratamiento de infecciones hospitalarias poco habituales en pacientes con inmunodeficiencias.27
Bantar, Sartori, Vesco y colaboradores en su Programa de Intervención Hospitalaria para optimizar la calidad del uso de antibióticos, encontraron que el
La cefazolina está indicada en el tratamiento de infecciones producidas por cocos Gram positivos localizadas en vías respiratorias bajas, piel y tejidos blandos, huesos, articulaciones, y endocardio. En el tratamiento de infecciones producidas por gérmenes Gram negativos aerobios localizados en aparato urinario, vías biliares, vías respiratorias bajas, piel y tejidos blandos 72 por lo que la prescripción de este antibiótico estuvo adecuada según sus indicaciones, en 15 de las 17 ocasiones prescriptas.
En el caso de las amigdalitis agudas, en la
Sin embargo en otro estudio en lo que hace referencia al papel de las cefalosporinas, plantea que no es recomendable el uso de las de 2ª y 3ª generación como primera elección por el riesgo ecológico y microbiológico que esto puede conllevar. Se puede usar cefalosporinas de 1ª generación, pero deberán usarse en pautas de 10 días, por lo que será más caro e igualmente eficaz que los tratamientos con penicilina.36, 74 Por tal motivo consideramos que la prescripción de cefotaxime como antibiótico de primera línea para amigdalitis es inadecuada.
Estos antibióticos difunden bien a la mayor parte de los tejidos y líquidos corporales alcanzando altas concentraciones en líquido pericárdico, por tal motivo es correcto su uso en endocarditis 27, teniendo en cuenta que los gérmenes más frecuentes son el Streptococcus viridans (más del 50% de los casos), Enterococcus faecalis, Staphylococcus aureus y Enterococos, a pesar que algunos autores abogan por el uso de las penicilinas en primera opción.75, 76
Las linfangitis agudas generalmente son causadas por gérmenes Gram positivos (Streptococcus pyogenes y Stafilococcus Aureus), siendo igualmente de elección las penicilinas (linfangitis agudas reticulares) 45, 46 y cefazolina en caso de alergias. Por otra parte se recomienda el uso de cefalosporinas de 1a y 2a generación en las agudas flictenular y de 3a en caso de necrotizante69 o de
Por tanto consideramos como inadecuado el uso de las cefalosporinas de 3a generación en amigdalitis, linfangitis e IRA baja donde no se haya demostrado resistencia a la penicilina y en pacientes sin criterio de gravedad, pues a pesar que estos antibióticos se consideran eficaces en el control de estas patologías, el uso se torna inadecuado si tenemos en cuenta que en nuestro medio propiamente dicho (CMDI), no se han realizado estudios donde se haya demostrado la presencia de cepas de neumococo resistentes, aún no contamos con un protocolo fármacoterapéutico específico y por los resultados encontrados en las bibliografías revisadas.
Tabla 6. Indicación de los Aminoglucósidos según prescripción del Antibiótico Parenteral. Mijagua. Julio-Diciembre 2008.
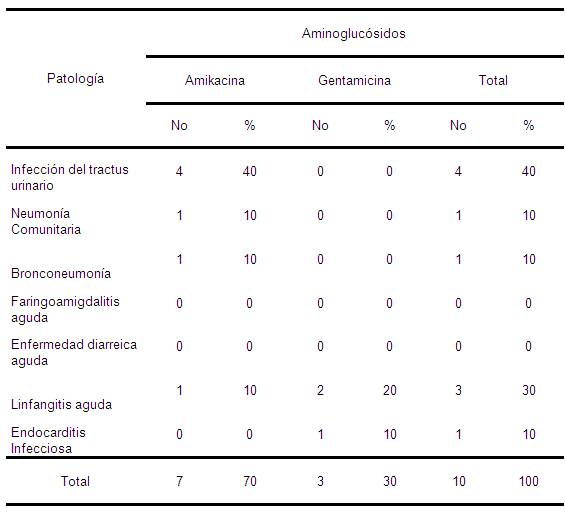
En la tabla 6 donde observamos el consumo de los aminoglucósidos, podemos
La infección del tracto urinario es la
La utilización clínica principal de los aminoglucósidos está dirigida a combatir infecciones graves causadas por bacilos gramnegativos y sepsis por bacilos gramnegativos aerobios patógenos resistentes a otros antibióticos. Son químicamente estables y de rápida acción bactericida, aunque se estima que aproximadamente la décima parte o más de pacientes que reciben aminoglucósidos pueden
En la neumonía y bronconeumonía se
También se usan asociados a glucopéptidos en casos de infecciones por enterococos y micobacterias, por sus efectos sinérgicos. Gentamicina asociada a betalactámicos o glucopéptidos, se indican para tratar las endocarditis infecciosas (EI) por S. viridans o Enterococcus faecalis, Staphylococcus spp., Corynebacterium spp.78
En el caso de las IRA fue usada la amikacina en
Por su parte en las linfangitis agudas se utilizaron aminoglucósidos en 3 ocasiones. Reportes de estudios colocan a los cocos gram positivos (estafilococos) como los más frecuentes agentes etiológicos y en
Tabla 7. Indicación de las Quinolonas según prescripción del Antibiótico Parenteral. Mijagua. Julio-Diciembre 2008.

Las quinolonas son agentes eficaces contra bacterias gramnegativas y especialmente útiles para el tratamiento de las infecciones de vías urinarias,
Estos medicamentos se asocian también con una tasa alta de éxito en cistitis no complicada y algunos estudios han demostrado que una dosis
La
En el
La ciprofloxacina y la norfloxacina son activas contra patógenos entéricos comunes y por lo
Teniendo en
Tabla 8. Indicación de las Penicilinas según prescripción del Antibiótico Parenteral. Mijagua. Julio-Diciembre 2008.
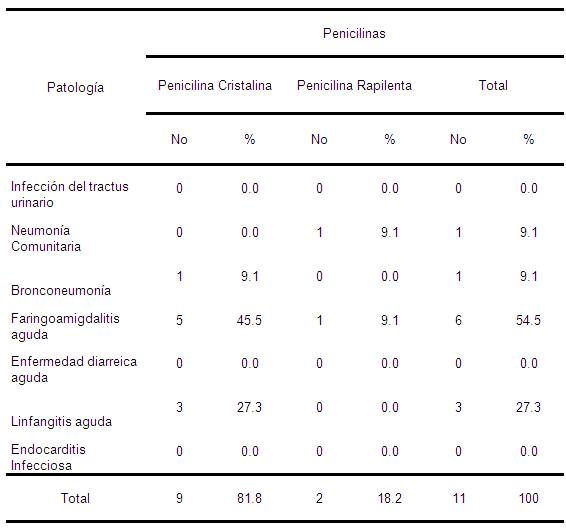
En la tabla 8 donde se relaciona el uso de las penicilinas cristalina y rapilenta veremos que solamente fueron usadas en 9 y 2 ocasiones respectivamente, siendo la más usada la cristalina (81.2%). En la patología que más se prescribieron fue en amigdalitis agudas (6 ocasiones), considerando muy baja la prescripción de este antibiótico de manera general, teniendo en cuenta las enfermedades infecciosas registradas y los posibles agentes etiológicos de las mismas.
La penicilina es activa contra la mayor parte de cepas de S. pneumoniae de nuestro medio, por lo que exceptuando las infecciones del SNC, la gran mayoría de las enfermedades neumocócicas pueden ser tratadas con penicilina. Como S. pneumoniae es la causa más frecuente de la neumonía comunitaria típica, la penicilina sigue siendo el antibiótico de elección en ellas. Cuando S. pneumoniae es de sensibilidad intermedia la dosis de penicilina debe ser mayor o administrarse cefotaxime o ceftriaxona. Los factores de riesgo que hacen sospechar sensibilidad disminuida de Streptococcus pneumoniae son: edad mayor de 65 años, inmunodepresión, haber recibido betalactámicos en los 3 últimos meses, vivir en casa de salud, mal medio socioeconómico, abuso de alcohol, etc.65, 66 Sin embargo en nuestro estudio, de 25 neumonías y 12 bronconeumonías ingresadas, solamente una de cada una fue tratada con penicilinas, de lo anterior se desprende la subutilización que tienen las penicilinas en nuestro medio, cuando son el tratamiento de elección para esta patología hasta tanto no se demuestre que el germen causante sea resistente.81
Las amigdalitis (angina) eritematosas y eritematopultáceas son las formas clínicas más frecuentes, representando alrededor del 90% de las faringoamigdalitis que tratamos en la práctica clínica, pueden ser de infección vírica o bien estreptocócica, de forma más frecuente. Dentro de este grupo, podemos Las recomendaciones generales de la bibliografía consultada, refieren que no se debe utilizar asociación de aminopenicilina y betalactamasas, fluorquinolonas sistémicas, y cefalosporinas de
En nuestro estudio, de 16 pacientes que presentaron faringoamigdalitis sólo 6 casos (54.5%) fueron tratados con penicilinas. Coincidiendo con un estudio donde las penicilinas que eran las recomendadas para esta patología fueron poco usadas.85
Al referirnos a las linfangitis agudas vimos anteriormente que generalmente son causadas por gérmenes Gram positivos, siendo igualmente de elección las penicilinas en tratamiento por 10
No obstante se consideran 100% correctas las prescripciones para las penicilinas, porque aunque subutilizadas, fueron prescritas según sus indicaciones.
Tabla 9. Intervalo de dosificación de los Antibióticos Parenterales. Mijagua. Julio-Diciembre 2008.
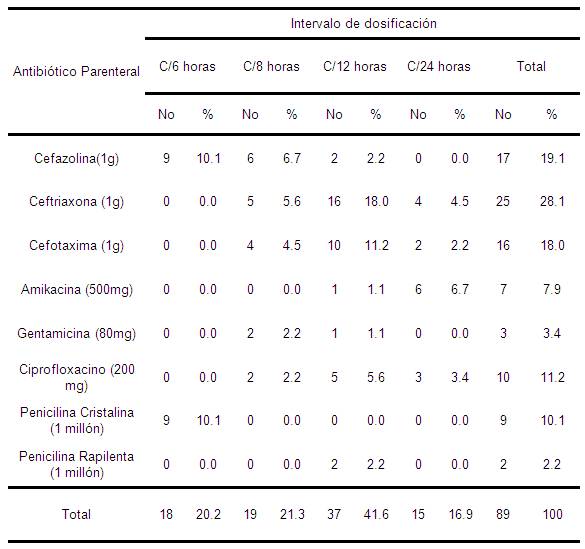
La mayoría de las cefalosporinas tienen una corta
Cuando analizamos la tabla 9 en la que representamos el intervalo de dosificación de los antibióticos
Los aminoglucósidos por
Al referirnos a las quinolonas vemos que el ciprofloxacino fue usado en dos pacientes c/8h con sepsis urinaria, siendo incorrecto pues en la farmacocinética del medicamento después de una dosis intravenosa de 400 mg, las concentraciones plasmáticas se mantienen durante 12 horas por encima de las concentraciones mínimas inhibitorias, aunque en los pacientes con función renal normal la semi-vida de eliminación es de 3-5 horas, puede aumentar a 12 horas en sujetos con insuficiencia renal; por tanto sus indicaciones médicas no deben rebasar el intervalo de 12 horas, pudiéndose usar excepcionalmente c/8h en casos graves y según el
Las penicilinas tanto sódica (cristalina) como procaínica (rapilenta) fueron utilizadas correctamente según su farmacocinética.
Tabla 10. Duración del tratamiento según antibióticos parenterales utilizados. Mijagua. Julio-Diciembre 2008.
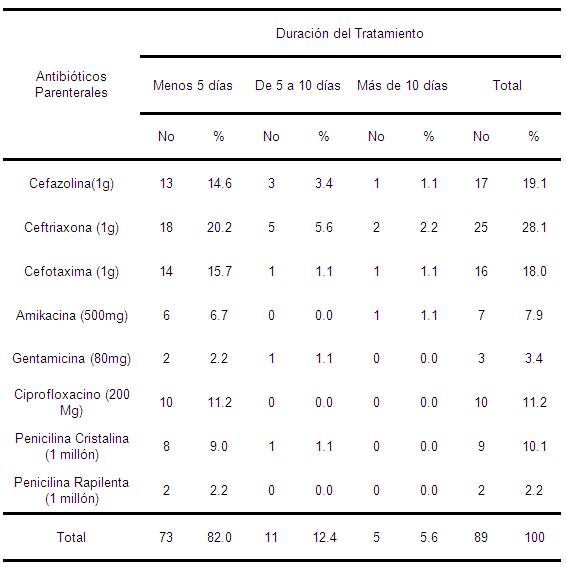
Cuando analizamos los días de tratamiento según los antibióticos utilizados vemos que fueron más frecuente los tratamientos con menos de 5 días (82%), de 5 a 10 días (12.4%) y con más de 10 días (5.6%) que resultaron ser los casos más graves que requirieron mayor tiempo con antibióticoterapia. Esto nos indica que a pesar de la sobreutilización de algunos antibióticos, el mayor por ciento de los tratamientos aplicados resultó ser eficaz, logrando la mejoría de los pacientes con una
Por otra parte sí debemos aclarar que todos los pacientes continuaron con tratamiento médico por vía oral al egreso, falleciendo cuatro pacientes (1 endocarditis infecciosa, 2 insuficiencia cardíaca congestiva por Chagas y 1
Conclusiones
- 1. El uso de antibióticos fue más frecuente en el sexo femenino y predominó el grupo de edades de 60 años y más.
- 2. Predominaron los pacientes supuestamente sanos y las enfermedades de
base más frecuentemente observadas fueron hipertensión arterial e insuficiencia cardíaca.
- 3. Las IRA tanto bajas como altas tuvieron mayor incidencia, dentro de ellas: neumonía comunitaria, faringoamigdalitis agudas y bronconeumonía comunitaria, seguidas de linfangitis agudas.
- 4. Por grupos terapéuticos se prescribieron en mayor cantidad las cefalosporinas.
- 5. La calidad de la prescripción médica fue adecuada al utilizar la cefazolina, amikacina, gentamicina, ciprofloxacino y penicilinas estando además subutilizadas. Siendo inadecuado el uso de ceftriaxona y cefotaxime.
- 6. El intervalo de dosificación estuvo adecuado, excepto en ceftriaxona y ciprofloxacino utilizados en varias ocasiones cada 8 horas.
- 7. Predominó la estadía menor de 5 días en los pacientes ingresados.
Recomendaciones
- 1. Implantar métodos informativos mediante los cuales se establezca una retroalimentación y se les comunique a los médicos prescriptores los hallazgos de la monitorización.
- 2. Realizar programas de intervención educativa en las ASIC con el objetivo de elevar en nuestros
profesionales lacalidad en la utilización de antibióticos.
- 3. Consideramos conveniente la realización de protocolos farmacoterapéuticos destinado para el
mejor abordaje de patologías específicas en nuestros CMDI.
- 4. Hacer uso del arsenal terapéutico farmacológico con el que podemos contar en nuestras
unidades de manera que estos fármacos representen armas eficientes para el control de los diferentes trastornos y así evitar la aparición de resistencias bacterianas en tan poco tiempo.



No hay comentarios:
Publicar un comentario